
夜通し対応する済生会宇都宮病院医師 命を守る「最後のとりで」 使命感を胸に【夜に見つめる】
プロローグ「群像」①
一般の病院・診療所が診察を終えた午後6時半。済生会宇都宮病院の県救命救急センターのER(救急外来)では、救急車からのホットラインが鳴り続ける。医師の藤田健亮(ふじたけんすけ)さん(40)は受話器を上げ「まひは?ショック状態は?」と状況を聞き取る。

外出中に倒れ意識を失った高齢者、交通事故で大けがをした若者、原因不明で呼吸が苦しくなった女性、高熱でひきつけを起こした幼児-。宇都宮市内で唯一の3次救急を担い、緊急性が高い重篤な患者に24時間365日対応する。
「重症患者向けベッドへ運んで」「こっちの患者さん(症状が)重そうだから先にCT(コンピューター断層撮影)撮ろう」。11月下旬。この日もスタッフと協力し、市内外から搬送される多様な患者に夜通し対応していった。
■
父は内科医。自身は「目の前で生死の境にある命を救いたい」と救命救急を志した。国内最大規模の救命救急センターとして、この分野をけん引してきた青森県八戸市立市民病院でキャリアをスタートし、経験を積んだ。
若手が多い済生会では現場を率いる立場。センター全体の状況を俯瞰(ふかん)し、冷静に指示を出す。限られた医療資源をどう配分するか瞬時に判断し、重篤な患者が来ればメスを握った。
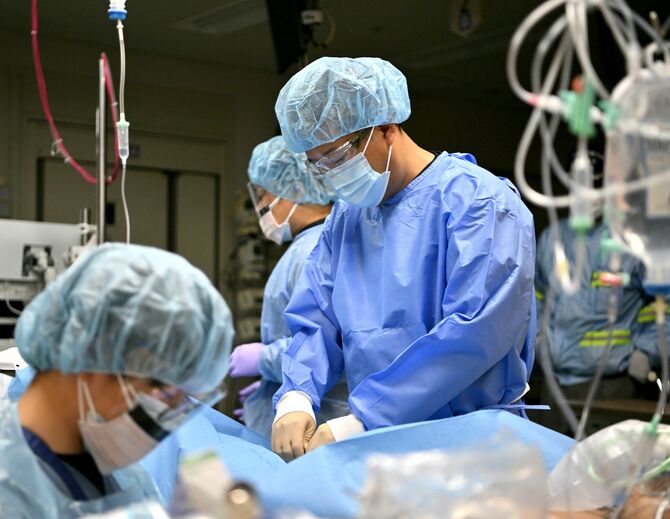
午後7時20分、心肺停止状態で高齢女性が搬送された。家族がベッドを囲み、30分余り最期の時を過ごした。救えない命も、ある。
■
1階のERの喧騒(けんそう)が一時的に途絶え、2階のICU(集中治療室)に向かう。「あの患者さんの経過は?」。眠らない病棟で視線を走らせる。
近年、高齢化に伴い複雑な疾患を持つ患者が増加し、救命救急の専門医も増えた。ただ他の診療科より未確立な部分も多く、常識が数年で覆ることもある。

藤田さんも手が震えるような場面を何度も経験した。「他の医師だったらもっと良い結果だったのでは」。宿命とも言える問いを、いつも自分に向ける。学び続け、スキルを上げなければならない。その思いが今も最新知見を得る努力へと駆り立てる。
救急医療は「病院に着くまでが生死を分けるケースが多い」とも話す。宇都宮市では心停止した患者の病院到着前の心拍再開割合が、2024年に38・5%と20年の5倍以上になった。
心肺蘇生を巡り救命救急医らが地域の消防と連携を深め、市民に啓発する機会を増やすなどした成果だ。
日頃の地道な積み重ねが、夜に目の前の命を救うことにも結び付く。「まちづくりの視点で取り組めることも大きなやりがい」と感じている。

■
一方、センターの救急車受け入れは24年度、9158台とコロナ禍前の約1・5倍に増えた。「本来救える命が、救えなくなる危機が起き得る」。どの病院も直面する救急要請の増加に悩む日常もまた現実だ。
3次救急は地域医療の「最後のとりで」と思い返す。「地域の病院も頑張っている。うちも踏ん張らないと」。静かな口調に決意がにじむ。立場は違っても、同じ思いで患者と向き合う医師がいることを知っている。楽な道を選びたくない。
サイレン音が近づく。また1台、暗闇の中で赤色灯を点滅させた救急車が到着した。藤田さんが駆け寄っていった。


 ポストする
ポストする




